Кома — стан, що характеризується непритомністю, порушенням рефлекторної діяльності, функцій життєво важливих органів і систем.
Етіологія і патогенез. Найчастіше кома є заключною стадією багатьох захворювань, особливо ендокринних (цукровий діабет), ендогенних і екзогенних інтоксикацій (алкоголізм, тяжкі отруєння). Нерідко кома розвивається при первинному ураженні головного мозку (пухлина, черепно-мозкова травма, розлад мозкового кровообігу за ішемічним або геморагічним типом, гіпоксія, тяжкі порушення метаболізму в мозку та ін.).
За етіологією коматозні стани досить повно класифіковані Є. А. Гордієнко та А. А. Кримовим (1986).
I. Коми при захворюваннях внутрішніх органів: печінкова, уремічна, екламптична, гіпоксемічна, анемічна, аліментарно-дистрофічна (голодна).
II. Коми при захворюваннях ендокринних залоз: діабетична, гіпоглікемічна, наднирковозалозна (гіпокортикоїдна), тиреотоксична, гіпотиреоїдна.
III. Церебральні (неврологічні) коми: травматична церебральна, апоплектична, епілептична.
IV. Коми інфекційного походження: малярійна, при гострих иейроінфекціях, пневмонічна, септична.
V. Коми неінфекційного походження: барбітурова, алкогольна, при інших отруєннях.
VI. Коми внаслідок впливу фізичних факторів: холодова, теплова, електрична.
Оскільки головний мозок є найвищим центром регуляції функцій життєво важливих органів, його ураження веде до вираженого порушення їх функції. Як правило, при цьому різко погіршуються дихання і кровообіг, настає розлад обмінних процесів, що, в свою чергу, призводить до ослаблення діяльності мозку та поглиблення коми. З другого боку, порушення функцій органів, особливо печінки, нирок, підшлункової залози, можуть бути причиною розвитку коматозного стану. Особливо шкідливо впливає на мозок гіпоксія, оскільки запаси кисню в мозку незначні, а уразливість центральної нервової системи при нестачі його велика. У мозку при цьому підвищується проникність клітинних мембран, порушується транспорт іонів через них, ушкоджується ендотелій капілярів. Усе це створює умови для розвитку мікротромбозів з дальшим погіршанням функції мозку.
Клінічна картина. Незважаючи на велику кількість причин, що призводять до розвитку коматозних станів, деякі клінічні прояви схожі при всіх видах ком. Найхарактерніші клінічні ознаки коми такі: непритомність, різні неврологічні симптоми, ригідність м’язів, зміна рефлексів (зниження або підвищення), судороги, порушення дихання (гіпо- або гіпервентиляція, апное, ритми Чейна — Стокса, Біота, Куссмауля), зниження артеріального тиску з порушенням пульсу, оліго- або анурія, порушення ковтання. Крім того, розвиток коми супроводиться розладом водно-електролітного обміну (дегідратація або гіпергідратація), кислотно-основного стану (можливі усі види порушень), терморегуляції (гіпо- або гіпертермія - ний синдром), нервово-трофічними порушеннями (часто пролежні), приєднанням інфекції з розвитком септичного стану.
За сприятливого перебігу процесу хворий поступово виходить із коматозного стану. При необоротній комі відновлення функції головного мозку неможливе. Прогноз багато в чому залежить від причини і глибини коми.
За глибиною коматозні стани класифікують так:
1) легка кома — непритомність; захисні реакції, рогівкові і сухожильні рефлекси, реакція зіниць на світло збережені, життєво важливі функції (дихання і кровообіг) істотно не порушені;
2) виражена кома — непритомність, є ознаки ураження стовбура мозку (порушене ковтання та ін.), захисні реакції різко ослаблені, рефлекси майже не викликаються, спостерігаються розлади дихання (можуть бути патологічні ритми), гемодинаміки;
3) глибока кома — непритомність, захисних реакцій немає, арефлексія, атонія м’язів, нерідко гіпотермія,
виражені порушення дихання, кровообігу, трофіки, функцій внутрішніх органів;
4) термінальна кома — критичні розлади життєво важливих функцій, що потребують спеціальних заходів для підтримання життєдіяльності організму (штучна вентиляція легень, кардіостимулююча терапія).
Для визначення глибини коматозного стану може бути використана шкала Глазго — Пітсбург (табл. 3).
Перевагою шкали є її відносна простота, що дає змогу користуватися нею лікарям, які не мають спеціальної підготовки з неврології. Сім клінічних ознак диференційовані за ступенем вираженості у балах. Для одержання інформації бали підсумовують. Чим більша сума балів, тим менший ступінь пригнічення мозку, і навпаки, чим ця сума менша, тим глибший коматозний стан.
Обстеження хворих, які перебувають у комі, і диференціальна діагностика, як правило, провадяться на фоні заходів, спрямованих на підтримання життєво важливих функцій. Під час обстеження уточнюють дані анамнезу (наявність травми, захворювань мозку — менінгіту, енцефаліту, крововиливу, пухлини та ін.); виявляють органічні захворювання, які можуть призводити до коматозних станів (цукровий діабет, захворювання печінки, нирок, надниркових залоз, щитовидної залози та ін.); уточнюють, чи приймав хворий які-небудь лікарські засоби у великій кількості, чи не уражений наркоманією, токсикоманією, чи не було в нього приступів судорог. При цьому важливо, щоб обстеження було старанним, оскільки цілеспрямоване лікування після такого обстеження значно ефективніше від термінової політерапії.
Клінічна картина коматозного стану багато в чому визначається його причиною. Так, для первинної мозкової коми характерна наявність вогнищевих симптомів (анізокорія, анізорефлексія, параліч м’язів кінцівок, одностороннє зниження м’язового тонусу та ін.). Особливості коми при інших захворюваннях описано у відповідних розділах.
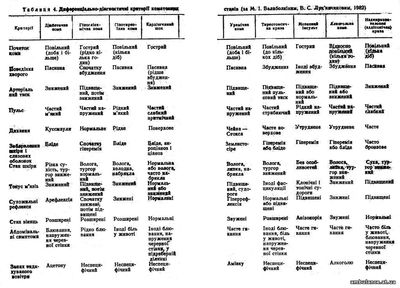
Диференціальна діагностика нерідко утруднена непритомністю хворого. Характерні диференціально-діагностичні ознаки деяких коматозних станів наведено в табл. 4.
Невідкладна допомога на догоспітальному етапі найчастіше зводиться до заходів для підтримання ефективного дихання, кровообігу, зняття збудження, судорог, безпечного транспортування хворого в стаціонар.
Дуже важливою умовою успіху терапії є наступність у її здійсненні на всіх етапах.
Для профілактики й усунення гіпоксії мозку доцільна якомога раніша інгаляція 100 % кисню.
Оскільки хворі у комі непритомні і у них часто порушене ковтання і кашльовий рефлекс, дуже важливим завданням є підтримання прохідності дихальних шляхів. Після перевірки прохідності дихальних шляхів хворого кладуть на спину (рідше на бік) горизонтально, без подушки, голову обережно закидають. Нижню щелепу висувають уперед і починають допоміжну вентиляцію легень киснем за допомогою маски дихального апарата. При значному западанні язика можна застосувати повітровід. Роблять часте відсмоктування із порожнини рота і глотки слизу, що скупчився там. При грубих порушеннях дихання (апное) застосовують штучну вентиляцію легень доступними методами: з рота в рот, через повітровід, за допомогою апаратів. За показаннями роблять інтубацію трахеї трубкою з манжетою. Роздування манжети запобігає аспірації мокротиння і шлункового вмісту. При неможливості інтубації можна застосовувати пункційну трахеостомію.
Для спорожнення і промивання шлунка (особливо коли є підозра на отруєння) в нього вводять товстий зонд. Слід, однак, пам’ятати, що в разі непритомності хворого промивати шлунок можна тільки після інтубації трахеї. Штучно викликати блювання у хворих, що перебувають у коматозному стані, категорично заборонено.
Для підтримання кровообігу весь час контролюють рівень артеріального тиску, частоту і ритм серцевих скорочень, проводять корекцію аритмії, гіпо- або гіпертензії. Налагоджують внутрішньовенне введення препаратів. У цій ситуації доцільна катетеризація магістральних вен.
При артеріальній гіпотензії вводять кардіостимулюючі засоби, плазмозамінники. За краще вважають введення дофаміну [1—2 мкг/(кг-хв) ].
У хворих у коматозному стані може бути виражений набряк мозку. Для боротьби з ним внутрішньовенно краплинно вводять 100—150 мл 10 % розчину маніту. З метою дегідратації через зонд у шлунок можна ввести гліцерин (2 г/кг), показане застосування салуретиків (40—80 мг фуросеміду).
При судорожному синдромі застосовують сибазон (5—10 мг), натрію оксибутират (50—100 мг/кг) або барбітурати (20—40 мл 1 % розчину тіопенталу натрію або гексеналу) під контролем показників кровообігу і дихання. Оскільки ці препарати можуть істотно пригнічувати і навіть виключати дихання, напоготові треба мати апарат для штучної вентиляції легень. При відновленні судорог препарати вводять повторно.
Госпіталізація у відділення реанімації. При передачі хворого персоналові лікарні слід обов’язково повідомити, які препарати, коли, в яких дозах було введено на догоспітальному етапі.
Транспортування має бути максимально швидким і безпечним. Хворого транспортують на носилках у стабільному положенні на боці (див. рис. 29) з трохи опущеною головою або на спині. Під час транспортування контролюють параметри кровообігу і дихання, продовжують заходи для профілактики аспірації та асфіксії.